
© D. R.
Enquête : des soins palliatifs à parfaire
Le Centre national des soins palliatifs et de la fin de vie a réalisé une enquête inédite auprès des unités de soins palliatifs (USP) et des équipes mobiles en soins palliatifs (EMSP) françaises. Objectif : connaître les moyens dont elles disposent et leurs conditions de travail. Des efforts restent à faire.
« Nous avons eu plusieurs échos l’hiver dernier selon lesquels les USP et les EMSP étaient mises à mal en termes de financement et de ressources humaines, relate Sandrine Bretonnière, directrice adjointe du Centre national des soins palliatifs et de la fin de vie et sociologue. Nous avons voulu savoir ce qu’il en était. » L’enquête, rendue publique mi-juin, révèle que dans les 100 USP répondantes, d’une capacité moyenne de 12,5 lits, les effectifs humains sont assez homogènes dans le territoire.
Des EMSP en difficulté
Les écarts sont substantiels entre les équivalents temps plein (ETP) théoriques préconisés par la circulaire de 2008 (1) et les ETP effectifs, particulièrement pour les IDE avec une densité inférieure de 14 % (1,28 ETP de moins), les aides-soignantes (- 25 %, 2,54 ETP de moins) et les médecins (- 37 %, 0,93 ETP de moins), mais faibles entre les ETP budgétés et les ETP effectifs.
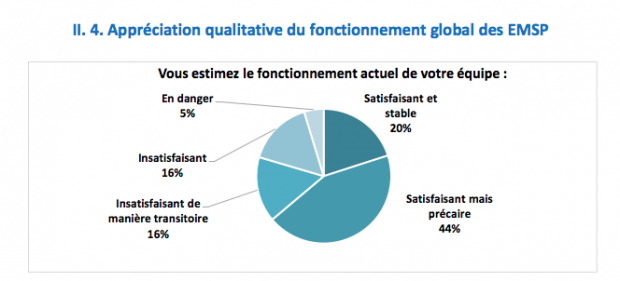
« Les équipes des USP estiment, pour 54 % d’entre elles, que la pression ressentie est gérable et que les ressources pour chaque poste sont majoritairement adaptées. En revanche, les 252 EMSP répondantes considèrent à 52 % que la pression sur leur équipe est limite », rapporte Sandrine Bretonnière.
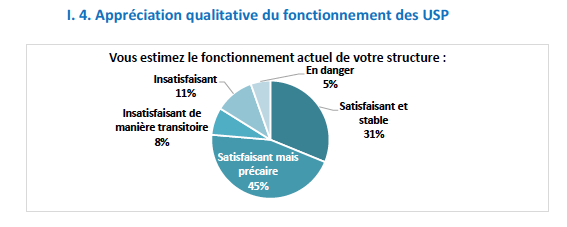
Les EMSP, pour lesquelles il n’existe pas d’indicateur de référence officiel, fonctionnent en général avec un à deux ETP médecins (43 %) et une à deux infirmières (50 %). Mais 61 % des EMSP ont déclaré avoir une activité intra et extra-hospitalière. « Les équipes mobiles ont, depuis quelques années, une charge de travail en plus, souvent liée à l’extra-hospitalier, fait savoir Sandrine Bretonnière. Le nombre de conventions signées avec les établissements médicaux-sociaux, en particulier les Ehpad, ont beaucoup augmenté, et pour autant, elles ne bénéficient pas d’effectif en plus, les moyens n’ayant pas suivi. »
Globalement, les EMSP apparaissent plus en difficulté de fonctionnement que les USP, les équipes ne pouvant alors pas remplir toutes leurs missions, notamment en matière de formation et recherche. Toutes structures confondues, les difficultés de fonctionnement principales signalées portent sur les ressources humaines (difficultés de recrutement, de remplacement, manque de reconnaissance…).
La piste des lits d’aval
Néanmoins, l’enquête révèle que USP comme EMSP se disent satisfaites de leur collaboration avec les autres ressources en soins palliatifs du territoire – HAD, lits identifiés soins palliatifs, équipe mobile de gériatrie, réseau – qui permettent de diminuer les ruptures de parcours pour les patients. Certaines déplorent cependant la récente disparition des réseaux de soins palliatifs (2) au profit des plateformes territoriales d’appui, dont l’expertise est questionnée. Mais en général, « tous parviennent à travailler en transversalité pour le suivi des patients », précise Sandrine Bretonnière. Dans ses conclusions, l’enquête mentionne notamment des initiatives comme l’organisation de RCP (réunions de coordination pluridisciplinaire) palliatives régulières rassemblant les différents acteurs d’un même territoire.
Enfin, « les répondants ont pointé du doigt l’importance à accorder aux lits d’aval, note Sandrine Bretonnière. Il serait pour eux nécessaire de créer des structures pour prendre en charge les patients qui sortent des USP et pour lesquels, aujourd’hui, il existe peu de solutions en dehors du passage en SSR ou du retour à domicile, pas toujours facile à organiser. » La solution ? « Pourquoi pas des USP avec des lits dédiés aux longs séjours ? », suggère la sociologue.
Le CNSPFV souhaite que les autorités tiennent compte des conclusions de l’enquête pour l’élaboration du prochain plan national sur les soins palliatifs, aujourd’hui attendu, le dernier plan couvrant la période 2015-2018.
Laure Martin
1- Circulaire n°DHOS/O2/2008/99 du 25 mars 2008 relative à l’organisation des soins palliatifs. Elle recommande qu’une USP de 10 lits dispose de 2,5 ETP au minimum de médecins dont au moins un ayant plusieurs années de pratique en soins palliatifs, un ETP cadre infirmier, 9 ETP d’IDE, 10 ETP d’AS et un ETP psychologue.
2- Leur nombre est passé de 102 à 78 entre 2015 et 2018.
Structures de soins : première étude nationale sur les effectifsLe CNSPFV a pour missions de rassembler des données sur l’accompagnement de la fin de vie et les soins palliatifs, et de participer au suivi des politiques publiques. « Nous nous sommes rendu compte qu’il n’existait aucune enquête sur les données des ressources humaines en USP et EMSP à l’échelle nationale », fait savoir Sandrine Bretonnière. Désormais, ce volet sera intégré aux statistiques annuelles des établissements de santé effectuées par la Drees. En attendant, le CNSPFV a mené une enquête en ligne en novembre et décembre 2019, diffusée par e-mail aux 566 USP et EMSP du territoire. Le taux de réponse a été de 85 % pour les USP (dont 63 % de réponses exploitables) et de 75 % pour les EMSP (dont 62 % exploitables), soit un taux de réponse considéré comme très satisfaisant, et par ailleurs homogène, sur le territoire. Voir l’intégralité de l’enquête et la carte interactive des structures de soins palliatifs. |




